*注意事項:本記事を読む前に目を通して下さい*
このページはあくまでmasaの勉強用の記録です。実臨床に用いる場合は自己責任でお願いします。記事作成中の情報ですのでご自身で最新の情報を確認した上でお願いします。
このページはあくまでmasaの勉強用の記録です。実臨床に用いる場合は自己責任でお願いします。記事作成中の情報ですのでご自身で最新の情報を確認した上でお願いします。

特に細かい菌についての話は割愛しています。勤務されている施設のバイオグラムや抗菌薬への耐性を確認した上で治療を検討下さい。
はじめに
【腎盂腎炎はおそるおそる見ていくべき病気!】

このブログ記事を読んで、腎盂腎炎は難しい、と思う人が増えていってくれれば嬉しいです!
○診断が難しい!
→ 尿が汚いだけでは診断にならない。高齢者では男女ともに無症候性細菌尿も多い!
○一寸先はショックとなる病態
→ 血液培養の陽性率が10%! あっという間に患者がshockに悪化してしまうことも!
○治療していても失敗の可能性を常に考える
→ そもそも抗菌薬への反応は遅め(微小膿瘍とも言われる!)。ドキドキしながら3日を待つことも多い!
〜腎盂腎炎の診察〜
【初診時は尿路感染症を疑えないことも多い!!】
典型的には発熱があり、尿の症状(排尿時痛・頻尿・残尿感)がある。ただそんな典型的な人は珍しい(なんなら腸炎などの他疾患の炎症波及でも起こるので注意!)。
本来は膀胱炎からの逆行性感染がほとんどではあるが、膀胱炎様の症状の訴えは少ない。背部痛(側腹部痛よりも背部痛が多い)も有名だが、ないことも。
膀胱炎既往の方が「膀胱炎だわ・・・」と言う場合は、90%的中!
悪心・嘔吐などの消化器症状も特徴(腎臓の炎症が後腹膜腔の十二指腸に波及)で、嘔吐症状まで進展していれば菌血症に進展してる事が多いとも言われる!
☆前立腺炎も含めて性交渉歴は聞くべき。起因菌でSTDまで検査・カバーするか決まる☆
→ 年齢や見た目で判断はせずきちんと確認を! 70代でも性的にActiveな人も珍しくない!
〜腎盂腎炎といえば、CVA叩打痛〜
CVA叩打痛とはCostovertebral angle tendernessのことで、下記のCV angleでの圧痛のこと。
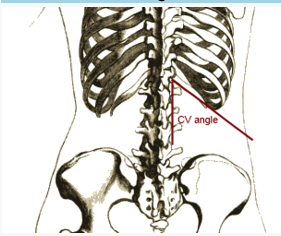
膀胱炎・尿道炎を含む非複雑性のUTIでの陽性尤度比は1.7、陰性尤度比は0.9とされている(JAMA,287(20):2701-2710,2002.)。もちろんこれがあるから腎盂腎炎!とはならないので注意!!
CVA叩打痛の診察の方法(4段階で診察)
1.指で圧迫
2.指で打診
3.一方の手掌を開いたままCVAに置き、その手背を反対側の拳の小指側で叩く(叩打)
4.手ナシで直接叩く
→4段階目が陰性なら腎臓の炎症の存在は否定出来る(感度高い!)
☆熱がないCVAT陽性では腎梗塞が鑑別に!(高齢者で発熱がない場合もあるが・・・)採血でLDHをチェックしよう!
腎盂腎炎の検査
〜腎盂腎炎の尿検査〜
【尿のグラム染色で複数の菌を見た時は採取時の汚染を考慮】
*G染色・・・原則単一菌が原因。
複数の菌が特に有意菌なく存在している場合、基本は採取時の汚染!
複数の菌が特に有意菌なく存在している場合、基本は採取時の汚染!
Enterococcus sppやS agalactiaeはコンタミネーションの可能性が高い!(NEJM,369(20):1883-1891,2013.)
尿検査の注意! 膿尿/細菌尿は50%でしかない・・・
*ただ、除外には使える!
【膿尿/細菌尿(ー)+尿中WBC(ー)亜硝酸塩(ー)
→ 尿路感染症ではない!】
☆尿路症状強く、尿中WBC(ー)かつ亜硝酸塩(ー)の場合は腎結核を鑑別に!
尿検査中の亜硝酸塩とは?
腸内細菌科の細菌(他はブドウ球菌・緑膿菌など)が尿中の硝酸塩に対し反応 → 亜硝酸塩に還元され検出
つまり、尿の貯留時間が4時間以上、還元できる微生物が存在するのが条件
ただ、還元できない細菌では陰性(腸球菌・淋菌・結核菌など)
尿検査中のpHについて
尿検査でpHがアルカリ性!
→ プロテウスに代表されるウレアーゼ活性を持つ菌
→ プロテウスに代表されるウレアーゼ活性を持つ菌
(他にはシトロバクター/エンテロバクター/クレブシエラなど)
この場合、リン酸マグネシウム・アンモニウム結石が析出しやすくなる!!
尿培養を取るタイミング
単純な膀胱炎とは違う症状や初期治療がうまくいかないとき。
妊娠中や結石・DM・免疫抑制薬使用などの既往がある場合には採取すべき!
妊娠中や結石・DM・免疫抑制薬使用などの既往がある場合には採取すべき!
*女性であれば腟分泌物の有無も確認(腟炎除外のため)!
尿検体を扱う時の注意
尿検体は培養を行う場合2時間以内に微生物検査室に搬送。
できないならば4℃で24時間まで保存可能(でないと細菌が増えてしまう!)。
できないならば4℃で24時間まで保存可能(でないと細菌が増えてしまう!)。
〜腎盂腎炎の画像検査〜
超音波検査
→尿路の閉塞機転を確認(エコーで水腎症check!)
→尿路の閉塞機転を確認(エコーで水腎症check!)
造影CT検査
→ルーチンでは必要ないが、腎盂腎炎にしては経過がおかしい、って時に考慮
→ルーチンでは必要ないが、腎盂腎炎にしては経過がおかしい、って時に考慮
☆AFBNや腎膿瘍を見つけにいく!(治療開始後に72時間以上発熱が続く場合に!)
〜無菌性の膿尿を見た時に考えるべきこと〜
感染性:結核(典型はコレ)・クラミジア・抗菌薬投与後
非感染性:異物(結石・カテーテル)・炎症(間質性膀胱炎・腫瘍・SLE)・腎障害
〜腎盂腎炎の診断〜
<腎盂腎炎の鑑別診断>
子宮留膿腫(反復している高齢女性では特に!)・虫垂炎(特に盲腸後性)
憩室炎・急性膵炎(腎臓周囲まで炎症波及の場合)
憩室炎・急性膵炎(腎臓周囲まで炎症波及の場合)
基本的に管腔臓器の膀胱の炎症である、膀胱炎は発熱しない。ただ、Dysuria(排尿時痛や灼熱感)や頻尿を起こす女性の3割は腎盂腎炎への感染が波及するため治療を検討!
→
masaは(何かすっきりしないけど)腎盂腎炎だろう!と考えて治療を開始したが熱が下がらず、ANCA関連血管炎だったことがあります。。。
<腎盂腎炎の診断基準>
はっきりとした診断基準はない!
→ 排尿時痛・残尿感・頻尿・恥骨上の圧痛・・・上記のうち3つ以上あれば疑わしい!(確定ではない!!)
BT↑/↓+WBC・CRP↑+尿培養で細菌尿+他に熱源なし!で考える!
*肺炎/SSTI除外した上でCRP≧6だとUTIかも・・・という論文はある!
【原則診断は他の疾患を除外した上ですべき!】
+α.膿尿をどう考えるか?
膿尿だけを認めても無症候性細菌尿のことが多い
(DMがあれば80%で膿尿を認めたという報告も:Clin Infect Dis,21(2):316-322.)
(DMがあれば80%で膿尿を認めたという報告も:Clin Infect Dis,21(2):316-322.)
膿尿検査の代用には白血球エステラーゼ検査を使用する。
→ 好中球により放出される白血球エステラーゼを検知する検査で、膿尿に対し感度87%、特異度94%と言われる(JAMA,245:1653-1655,1981)。
→ ただ偽陰性/偽陽性に注意
偽陰性:好中球減少症では陰性になることも多い(J Emerg Med,51:25-30,2016)
偽陽性:尿路感染以外でも膿尿を呈することも多い(Br J Gen Pract,66:e225-e227,2016)
〜腎盂腎炎の治療〜
<腎盂腎炎の分類・原因>
単純性:合併症のない女性の尿路感染症
→ 原因はE.coliが80%以上
複雑性:解剖学的・機能的に問題(つまり背景疾患のある)尿路感染症
→ 原因はE.coli 30%、腸球菌・緑膿菌がそれぞれ20%程度
(2回目ですが)Enterococcus sppやGBSは尿路感染を来しうるが、コンタミネーションの可能性がたかく膀胱炎の起因菌の可能性は少なめ(NEJM,369(20):1883-1891,2013)
<(治療の)リスクファクター>
尿路の閉塞機転・異物の留置・解剖学的/機能的異常の有無・易感染性・女性・性交渉歴・妊婦
+α:妊婦の腎盂腎炎について
<妊婦でなぜ腎盂腎炎が起こりやすいのか?>
解剖学的な問題
→ 妊娠子宮により尿管・膀胱の圧迫 → 水腎症/膀胱収縮能が低下!
→ 妊娠子宮により尿管・膀胱の圧迫 → 水腎症/膀胱収縮能が低下!
内分泌的な問題
→ 血中プロゲステロン増加により(尿路も)平滑筋弛緩!
*無症候性細菌尿を含めると、全妊婦4〜11%が尿路感染症に罹患
<気をつける事>
使える薬が限られる:テトラ・キノロン・アミノグリコシド×
<妊婦の場合は治療効果判定・フォローアップを厳格に>
妊婦の約1/4に再発が認められる
→ 尿培養陰性で治癒確認:分娩までは一ヶ月に一回以上の頻度でフォローする必要あり
+α:尿路異常の危険因子
腎結石症の既往 ・ 新規にeGFR<49発症 ・ 尿pH<7.0
→ 上記が90%の感度, 60%の特異度を満たす(Clin Infect Dis,51(11),1266-1272,2010.)。
→ 上記が90%の感度, 60%の特異度を満たす(Clin Infect Dis,51(11),1266-1272,2010.)。
つまり、急性腎盂腎炎の時は、Sepsisを疑う or 上記3つの条件を疑う時は画像検査で閉塞起点を探す必要があり(NEJM,378(1),48-59,2018)!!
すべき検査:エコーが水腎症・腎膿瘍を探すのにSn90%、Sp 97%(Diagnostics(Basal),11(2)331,2021.)・・・検出率はCTよりも高い。
*肥満や初期の段階では描出できないのに注意は必要(その時は単純CTも考慮)。
<起因菌(を簡単に!)>
健康な若年女性では、圧倒的に多い大腸菌を予想
これよりも大型のグラム陰性桿菌であればKlebsiella、細長いグラム陰性桿菌は緑膿菌を考える。
(緑膿菌やKlebsiella、プロテウスはPH>8.0になるはず)
<尿路感染症の治療>
一般的には、セフェム系第二世代までの投与で十分効果はある、はず
耐性菌:AmpCを考慮する場合は(医療曝露などがありそう)3世代セフェム以上で治療を!
ESBLも感染症科専門医曰く、2Wまではセーフ(かも)
耐性菌:AmpCを考慮する場合は(医療曝露などがありそう)3世代セフェム以上で治療を!
ESBLも感染症科専門医曰く、2Wまではセーフ(かも)
第二世代よりもCMZの使用が多くなってきている(ESBL産生菌を考慮して)
→ 腎盂腎炎は有効な治療をしても72時間は解熱・炎症反応低下が見られない!治療効果判定にはグラム染色を!!
*投与薬によって期間が違うので注意!!(参考に、以下は経口の場合(by UpToDate))
・キノロン(レボフロキサシン・シプロフロキサシン):5-7日
・ST合剤:7-10日
・経口βラクタマーゼ:10-14日
<セフェムの治療対象菌(イメージ)>
①セフェム第1世代はPEK:Proteus, E.coli, Klebsiella
②セフェム第2世代はPEK+HEM:H.flu, Enterobacter, Moraxella
③セフェム第3世代はHEM PEK+SPACE:Seratia, Pseudomonas, Acinetobacter, Citrobacter, Enterobacter
①セフェム第1世代はPEK:Proteus, E.coli, Klebsiella
②セフェム第2世代はPEK+HEM:H.flu, Enterobacter, Moraxella
③セフェム第3世代はHEM PEK+SPACE:Seratia, Pseudomonas, Acinetobacter, Citrobacter, Enterobacter
*原則尿路感染症の治療はよほどの事がなければセファゾリンでOK
→ 第二世代の薬がその施設でCEZよりも優位を持ってPEKに効く、ということであれば話。
抗菌薬は治療を重ねる毎に尿にいる菌がどんどん変わっていく。
上の① → ② → ③のように。
更に進むと、S.maltophila/B.cepaciaまで変化する!(ただ免疫不全患者で無ければ考慮不要:日和見菌なの)
+α
IDSAのUTIの診療ガイドラインでは経口抗菌薬の耐性が10%を超えている場合はアミノグリコシド系抗菌薬orセフトリアキソンを初回投与すべきと推奨(N Engl Med,378(1):48-59,2018.)
+α2:再発予防
若年女性の場合の再発予防には、通常の飲水量に加えて1.5L/dayの水分を追加すると再発率低下する(JAMA Intern Med,178(11):1509-1515,2018.)
【排尿を我慢しない(擬似的な尿閉=複雑性のリスクファクターをつくらない)事がかなり大事!】
<治療の経過>
単純性の腎盂腎炎の場合
適切な抗菌薬治療を開始後72時間で87%は解熱(それ以上やっても改善に差なし)
→ これは知っておかないと、治療中にドキドキします。診断・治療が間違っているのではないか、と。
→ 解熱しない場合は腎膿瘍の合併・尿路閉塞の存在などを検索すべし → 造影CT考慮!
通常は合計7〜10日間の抗菌薬治療で改善
複雑性の腎盂腎炎の場合
抗菌薬治療を開始するとともに(複雑性の)原因の除去
(起因菌によってもちろん異なるが)14〜21日間の治療
尿路感染敗血症の死亡率は20-40%(Ditsch Arztebl Int,112(49):837-847,2015.)で敗血症に至っている場合は6時間以内の閉塞解除が必要(IntJ Urol,Oct;20(10):963-970,2013)。
+α:腎盂腎炎治療経過の詳細
抗菌薬を開始して、48時間経つと26%に発熱を認め、72時間後で87%が解熱したと報告あり.
95%の患者が解熱するには92時間必要:4日目!(Am J Med,101(3):277-280,1996.)
→ Mandel(感染症の有名な本)でも72時間解熱しなければ画像評価を、と記録。
〜コラム:パープルバックシンドローム〜
長期カテーテル留置患者の8-17%で生じる、尿バッグに貯まっている尿が紫になっている時考える!
患者について、分かることは便秘+尿路感染症(大腸菌orプロテウス)!
<機序>
腸内細菌によるトリプトファンの分解 → インドール、ピルビン酸、アンモニア
→ インドールの肝臓代謝でインドール硫酸に
→ インドール硫酸がE.coli orプロテウスによる代謝
→ 尿がインディゴ色に!
腸内細菌によるトリプトファンの分解 → インドール、ピルビン酸、アンモニア
→ インドールの肝臓代謝でインドール硫酸に
→ インドール硫酸がE.coli orプロテウスによる代謝
→ 尿がインディゴ色に!
〜コラム:無症候性細菌尿について〜
無症候性細菌尿は50歳未満では女性が男性の30倍。(80歳以上では14-22%が無症候性細菌尿!!)
→ 妊婦では更に頻度が多く、1/3が腎盂腎炎になり早産を誘発するので注意。
無症候性細菌尿に抗生剤をいれるとどうなるか?(Bacteriuria/fungiuria/pyuria)
全例に抗菌薬を入れても予防効果なく、UTI症状改善なく、死亡者数も変化なし。若年ではむしろUTIが増加してしまう!
→ なので、無症候性細菌尿の全例に抗菌薬をいれるのはダメ!
例外は妊婦/小児/泌尿器既往やinvasive cystoscope(手術)の前
+α:妊婦への治療
無症候性細菌尿を治療することで、腎盂腎炎への進展リスクや低出生体重児のリスクが有意に低下すると分かっている(JAMA,322(12):1195-1205,2019.)治療期間は4-7日(Clin Infect Dis.68(10):e83-e110,2019.)
*上の【妊婦の腎盂腎炎】のコラムも参考に!*
〜コラム:気腫性腎盂腎炎について〜
【起因菌が増殖する際にガスを産生し腎盂や腎実質にガスが貯留する病態】
<気腫性腎盂腎炎 → 急性巣状細菌性腎炎 → 腎膿瘍(虚血壊死原因)>
気腫性腎盂腎炎が持続すると炎症が腎杯 → 腎実質へと波及し、その後虚血を来す。
虚血を来すと組織が液状化し、腎膿瘍を形成する!
気腫性腎盂腎炎が持続すると炎症が腎杯 → 腎実質へと波及し、その後虚血を来す。
虚血を来すと組織が液状化し、腎膿瘍を形成する!
コントロール不良なDMや尿路閉塞合併が多い
起因菌は大腸菌・クレブシエラが多い(尿中の糖を分解してガス産生)
死亡率21%なので注意!!
<重症度分類>
Wanらの分類:死亡率
Huangらの分類:治療方針
<気腫性腎盂腎炎の治療>
十分な抗菌薬治療と閉塞解除、ドレナージが基本。
重症ならば患側腎の摘出も考慮(コンサルトのタイミングに配慮しよう!!)
〜参考/おすすめテキスト〜
created by Rinker
¥13,200
(2026/02/13 06:38:55時点 楽天市場調べ-詳細)
created by Rinker
¥7,480
(2026/02/13 06:38:56時点 楽天市場調べ-詳細)
created by Rinker
¥5,280
(2026/02/13 06:38:56時点 楽天市場調べ-詳細)
○IDATEN 2021/11レクチャー




コメント